(CNN) — A finales de abril un video del hospital principal de Manaos mostró cuerpos alineados en pasillos, víctimas de un repentino aumento del coronavirus. Al mismo tiempo, esa población brasileña comenzó a cavar fosas comunes para cientos de personas que ni siquiera habían tenido la oportunidad de recibir tratamiento.
Desde entonces se han visto escenas similares en América Latina, que ha sido testigo de una propagación explosiva del coronavirus. En Guayaquil, la ciudad más grande de Ecuador, los ataúdes se fabricaban con cajas de cartón mientras los cuerpos sin recoger se dejaban en la calle. En Santiago, capital chilena, los hospitales públicos se vieron abrumados mientras las restricciones de flexibilizaron demasiado pronto.
En la última semana de junio, las muertes por coronavirus promediaron más de 2.000 por día en América Latina y el Caribe, la mitad de todas las muertes registradas en todo el mundo, según un recuento de CNN de datos de la OMS. La mayoría de los pronósticos sugieren que la imagen se volverá mucho más sombría, con casi 440.000 muertes proyectadas en toda la región para octubre, según la Universidad de Washington.
La jefa de la Organización Panamericana de la Salud (OPS), Dra. Carissa Etienne, dijo esta semana: “La región de América es claramente el epicentro actual de la pandemia de covid-19”.
Desigualdad y voluntad política
Hay muchas razones para el gran impacto del covid-19 en América Latina: altos niveles de desigualdad, la vasta economía “gris” de los trabajadores informales, la falta de saneamiento en barrios marginales urbanos abarrotados, así como la lentitud y la desigual respuesta de los gobiernos.
Alejandro Gaviria, exministro de salud colombiano, le comentó a CNN: “América Latina es muy heterogénea. En algunas ciudades, la infraestructura de salud es similar a la que se encuentra en los países desarrollados; en las zonas rurales, la infraestructura es pobre en general. Es como tener Europa y África en el mismo continente”.
A menudo, esa disparidad existe dentro de una ciudad, una razón por la cual el virus se propagó de manera tan dramática en Santiago.
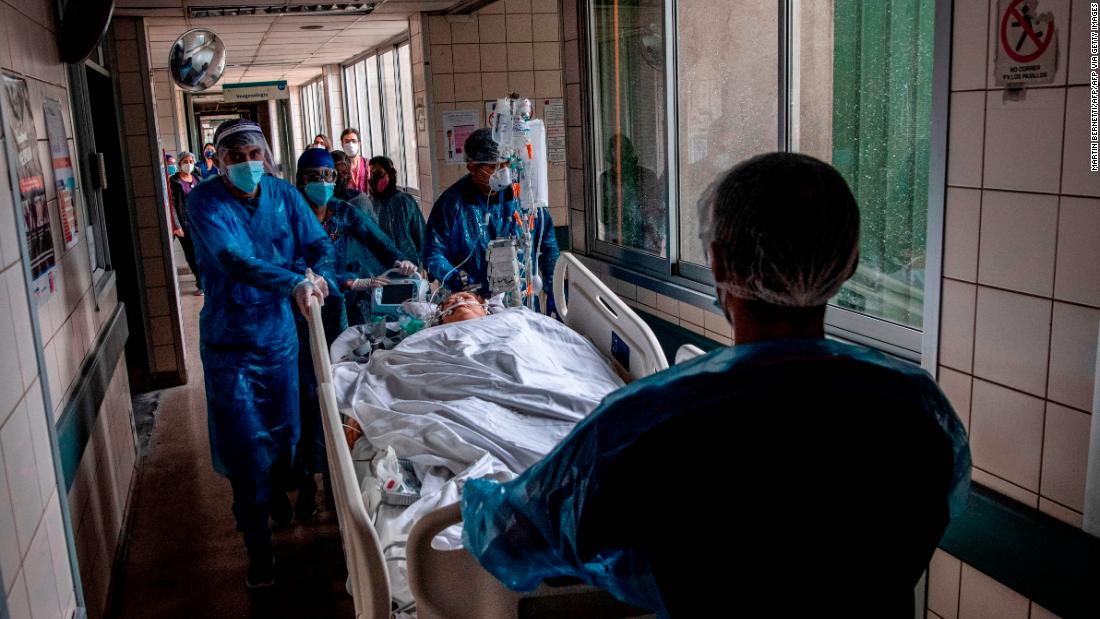
Las enfermeras trasladan a un paciente con covid-19 a una unidad de cuidados intensivos en un hospital en Santiago, Chile, el 24 de junio de 2020.
Los países latinoamericanos han tenido experiencias diferentes con el covid-19. Uruguay, que tiene un sistema de salud pública bien financiado, se embarcó en un agresivo programa de seguimiento y pruebas cuando llegó la pandemia. A pesar de un cambio de gobierno en medio de la crisis, ha tenido una política consistente sobre el confinamiento. Casi el 20% de la población descargó una aplicación gubernamental con orientación sobre el virus.
Paraguay, que es mucho más pobre que Uruguay, parece haberse beneficiado de un cierre anticipado. También impuso medidas de cuarentena para las personas que ingresan al país desde Brasil, el epicentro de las infecciones en el continente.
En otros lugares, la historia es mucho menos optimista, especialmente en países que tienen grandes economías informales. En México, Colombia y Perú, casi dos tercios de los trabajadores no tienen una red de seguridad debajo de ellos. Y sus ingresos probablemente se han disminuido en un 80% durante la pandemia, según la Organización Internacional del Trabajo, lo que pone incluso la atención médica básica fuera del alcance.
Los ataúdes son llevados a una instalación de almacenamiento funerario en Santiago, la capital de Chile, el 19 de junio de 2020.
Las condiciones de vida abarrotadas en las zonas urbanas más pobres, donde la higiene básica y el distanciamiento social son casi imposibles, amenazan a la región con una creciente ola de infecciones. Como señaló el Dr. Marcos Espinal, jefe del Departamento de Enfermedades Transmisibles y Análisis de Salud de la OPS, a CNN: “En los barrios de Lima será muy difícil hacer distanciamiento social”.
Espinal señaló que en algunos países solo un tercio de la población tiene una nevera, lo que significa que las personas deben comprar a diario.
Baja inversión
En las dos décadas hasta 2015, muchos países latinoamericanos invirtieron en salud pública a medida que sus economías crecieron. Hubo éxito en la reducción de la mortalidad infantil y la tuberculosis, por ejemplo. Colombia aumentó diez veces sus camas de cuidados intensivos.
Gaviria dice que existen muchas diferencias entre países, “pero la mayoría de las personas tienen acceso a algún tipo de atención. En Colombia, por ejemplo, la cobertura es cercana al 100%”.
Los ataúdes son llevados a una tienda funeraria en Santiago, Chile, el 19 de junio, durante la pandemia de coronavirus.
Sin embargo la calidad es un tema diferente, explica (un punto que también señaló Espinal en la OPS.) Todos menos cinco o seis gobiernos están muy por debajo del objetivo de la OMS de gastar el 6% del PIB en salud, dice. Perú, por ejemplo, gasta 3,3%.
Múltiples estudios han demostrado que los pobres, y especialmente los ancianos rurales pobres, tienen menos acceso a la atención médica. Las zonas fronterizas a menudo están mal atendidas.
Algunas ciudades amazónicas en Brasil están a más de 500 kilómetros de la cama de la UCI más cercana. En 2016 había menos de tres camas por cada 100.000 habitantes en algunos estados del norte de Brasil, pero más de 20 camas por cada 100.000 en el sureste más rico. La OPS advirtió que la región no superará el virus a menos que mejore la atención a las comunidades marginadas, como los pueblos indígenas de la Amazonía. CNN reportó un incremento de infecciones esta semana entre las comunidad Xavante en el noreste del estado brasileño de Mato Grosso.
Por otro lado nuevos estudios sugieren que las minorías étnicas en las áreas urbanas de Brasil también están en mayor riesgo. Una encuesta realizada por la Universidad de Sao Paulo publicada esta semana encontró que el coronavirus había infectado a 2,5 veces más residentes negros que blancos.
El coronavirus es solo una de las múltiples crisis de salud en América Latina. Los estudios mostraron que las personas más pobres de la región tienen niveles más altos de diabetes, obesidad, hipertensión y enfermedades cardíacas, lo que los hace más vulnerables al covid-19. Esto es especialmente problemático en México y Brasil.
Hombres con equipo de protección entierran a una víctima de coronavirus en un cementerio a 14 km al norte de la capital de Honduras, Tegucigalpa, el 21 de junio de 2020.
Fabiana Ribeiro, investigadora brasileña actualmente en la Universidad de Luxemburgo, le comentó a CNN que un estudio reciente reveló que las tasas de supervivencia más bajas fueron para pacientes rurales de 68 años o más, y para pacientes negros, analfabetos o que tenían afecciones previas, como enfermedades cardíacas y diabetes.
Los meses de invierno en el hemisferio sur traen otras enfermedades, como gripe y neumonía. Francesco Rocca, presidente de la Cruz Roja Internacional, aseguró esta semana que la emergencia de salud en América Latina podría empeorar “con la llegada del invierno en el sur, la temporada de gripe en Sudamérica y especialmente la temporada de huracanes en el Caribe”.
Algunos gobiernos, por ejemplo, Chile, han advertido a los proveedores privados que pueden tomar las camas a medida que los hospitales públicos se doblan por la tensión. Gaviria señala que en Colombia el gobierno ahora controla el acceso a las camas de la UCI en los sectores público y privado, “y decide a dónde debe ir cada nuevo paciente. Quieren evitar el racionamiento en función del tipo de seguro o consideraciones financieras”.
La Organización Panamericana de la Salud ha dicho que en los próximos meses será fundamental contar con programas sólidos de pruebas y rastreo. Hay algunos signos prometedores, como los equipos móviles en Costa Rica que verifican las infecciones y la cuarentena. Y en gran parte de la región ya existe una gran red de laboratorios establecidos para detectar la gripe que se están movilizando.
La tumba de un pastor evangélico que según los informes murió de covid-19, en un cementerio en Managua, Nicaragua, el 5 de junio de 2020.
Pero la capacidad de prueba es muy variable en toda la región. Al 29 de junio, Chile había realizado casi 5.800 pruebas por cada 100.000 habitantes, según la OPS. Panamá había hecho poco menos de 3.000. Pero Brasil había hecho 230, y Guatemala 45.
“En Nicaragua ni siquiera sabemos cuántas pruebas se están haciendo”, dice Espinal.
El impacto del coronavirus en América Latina probablemente dejará profundas cicatrices. El Banco Mundial cree que más de 50 millones de personas verán que sus ingresos caerán por debajo del umbral de pobreza de US$ 5,50 diarios. Algunos economistas temen que el daño económico pueda estar a la par con la “década perdida” de los años ochenta.
En medio de una profunda recesión que puede reducir la economía de la región en una décima parte este año, la inversión necesaria en salud pública puede no materializarse. Espinal opina que sería un gran error. “No hay manera”, dijo a CNN, “los países pueden justificar continuar invirtiendo al mismo nivel incluso si la economía sufre”.
Sin ella, los disturbios sociales que estallaron en Chile y Ecuador el año pasado, pueden regresar a medida que las poblaciones emerjan del confinamiento. La consultora de riesgo político Verisk Maplecroft advierte: “Se espera que los disturbios aumenten en la segunda mitad de 2020 porque los problemas acumulados que se extendieron a las protestas a fines de 2019 siguen sin resolverse”.
Alejandro Gaviria, exministro de Salud de Colombia y ahora rector de la Universidad de los Andes, está preocupado por lo que traerá el resto de 2020. “Tres problemas se superponen”, dice, “una pandemia creciente, una devastación social y una fatiga creciente con los confinamiento. Las nuevas restricciones solo serán posibles con medidas estrictas y represivas”.